目次
最初に結論(見る→止める→代替→評価)
- 見る:「回路の白い凝血」「血小板↓(ベースから30–50%)」が同時にあればHITを強く疑います。
- 止める:UFH/LMWH/ヘパリンロックをすべて中止(増量はNG)。
- 代替:アルガトロバンへ切替(例:開始10 mg → 20–25 mg/時、APTT 1.5–2.5倍目標)。出血高リスクはナファモスタットも選択肢。
- 評価:4Tsスコアで事前確率を判定し、免疫学的検査(CLIA/ELISA/ラテックス)を提出。結果は待たずにヘパリンは全て中止。
参考文献:Cuker A. ほか. Blood Advances. 2018/Murray PT. ほか. Kidney International. 2004/臨牀透析. 2023
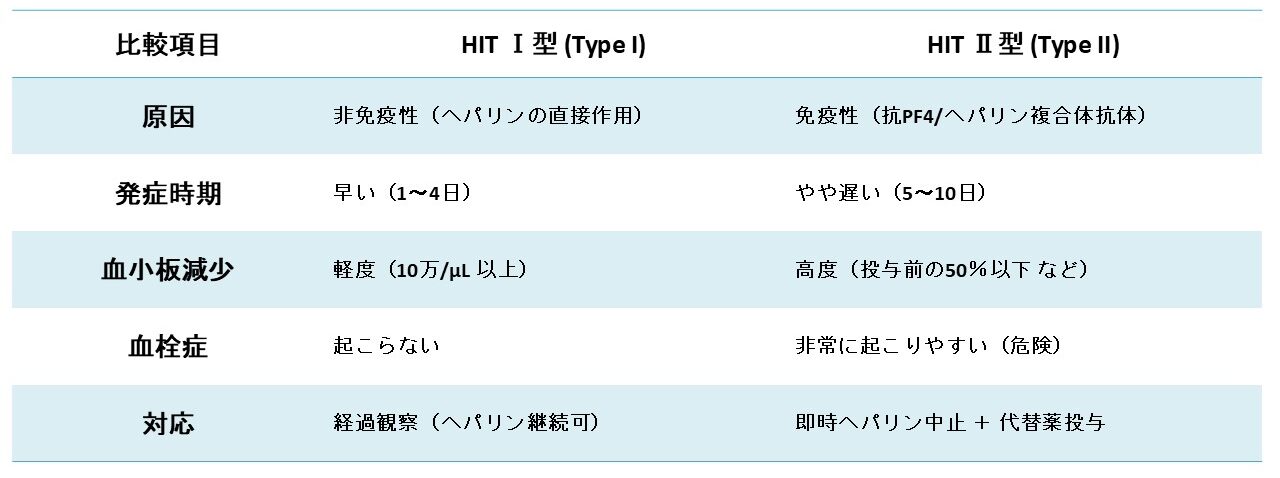
HITとは
HIT(ヘパリン起因性血小板減少症)は、血液をサラサラにする薬(抗凝固薬)であるヘパリンを使ったときに、副作用として血小板が減ってしまう病態です。
重要なのは、HITには「Ⅰ型」と「Ⅱ型」の2種類があり、その性質と危険性がまったく異なるということです。特にHIT Ⅱ型は、血小板が減るにもかかわらず、逆に危険な血栓症(血の塊)を引き起こすため、非常に注意が必要です。
HIT Ⅰ型 (Type I)
こちらは「心配のいらない」タイプのHITです。
- 原因: 免疫反応(アレルギー)ではありません。ヘパリンが血小板に直接作用して、血小板が少し固まりやすくなるために起こると考えられています。
- 発症時期: ヘパリン投与開始から比較的すぐ(1〜4日以内)に起こります。
- 症状:
- 血小板の減少は軽度です(通常10万/μL以上は保たれます)。
- 血栓症のリスクはありません。
- 対応:
- 特別な治療は不要なことが多く、ヘパリンの投与を続けても自然に回復することがあります。
- 基本的には経過観察となります。
HIT Ⅱ型 (Type II)
こちらが「非常に危険な」タイプのHITです。一般的に「HIT」と言う場合、こちらのⅡ型を指すことが多いです。
- 原因: 免疫反応です。
- メカニズム:
- ヘパリンが、血小板から出る「PF4(血小板第4因子)」というタンパク質と結合します。
- 体がこの「ヘパリン+PF4複合体」を”異物”とみなし、それに対する抗体(IgG抗体)を作ってしまいます。
- この抗体が、血小板に結合すると、血小板を強力に活性化させてしまいます。
- 症状 (ここが重要です)
- 血小板減少: 活性化された血小板は、脾臓などで破壊されたり、お互いがくっつき合ったりして消費されるため、血液中の血小板数が高度に減少します(投与前の50%以下、または10万/μL以下になることが多い)。
- 血栓症: これが最も危険な症状です。抗体によって「活性化された」血小板は、全身のあちこちで不必要な**血栓(血の塊)**を作ってしまいます。
- 発症時期: ヘパリン投与開始から5〜10日後に発症することが多いです。(ただし、過去1〜3ヶ月以内にヘパリン投与歴があると、すでに抗体ができているため、投与後24時間以内に急速に発症することもあります)
- 対応:
- 直ちにヘパリンを中止します(点滴だけでなく、チューブを詰まらせないための少量のヘパリン使用=ヘパリンロックも含む)。
- 血栓症を治療・予防するために、ヘパリンとは別の種類の抗凝固薬(アルガトロバンなど)を投与します。
透析でHITを疑うサイン(回路・患者の変化)
透析患者さんでHIT(ヘパリン起因性血小板減少症)を疑うべき重要なサインは、以下の通りです。
特に、ヘパリンを使っているにもかかわらず、血栓(血の塊)ができやすくなるという、一見矛盾した所見が最大のポイントです。
透析回路・ダイアライザーの異常(最も頻繁なサイン)
これが透析室で最も気づきやすいサインです。血小板が活性化するため、ヘパリンで抗凝固を行っているにもかかわらず、回路内が凝固傾向になります。
- ダイアライザーの残血・凝固: 透析終了時に、いつもよりダイアライザー(フィルター)が黒っぽく凝固している、または内部に筋状の凝固が見られる。
- 回路内凝固: 返血(血液を体に戻す)がスムーズにいかない、回路のチャンバー内に血栓が見える。
- 追加のヘパリンが必要になる: いつも通りのヘパリン量では凝固してしまい、セッションを完遂するためにヘパリンや生食の追加注入が頻回に必要になる。
- 静脈圧・透析圧の上昇: 回路内が凝固し始めると、血液の流れが悪くなり、機械の圧モニターが異常を示すことがあります。
血小板数の明らかな減少(必須の所見)
定期採血や透析前後の採血で確認します。
- ヘパリン開始後5〜10日目(または慢性的な使用中)に、血小板数がピーク時(または直近の安定時)から50%以上低下する。
- または、血小板数が10万/μL以下(または15万/μL以下)に低下する。
透析患者さんはもともと血小板数が低めの方もいますが、「それまでのベースラインから急激に(50%以上)低下する」ことが非常に重要です。
シャント(バスキュラーアクセス)の異常
活性化した血小板が、血流の速いシャント(内シャントやグラフト)に血栓を作ることがあります。
- シャントの閉塞: 昨日まで使えていたシャントが、突然スリル(シャント音)が触れなくなり、閉塞する。
- シャントの狭窄: 急激にシャント音が悪化する、脱血不良が頻発するようになる。
全身性の血栓症の兆候
回路やシャントだけでなく、全身の血管に血栓ができることがあります。これはHIT Ⅱ型の最も危険な合併症です。
- 下肢の腫れ・痛み: 深部静脈血栓症(DVT)
- 突然の呼吸困難・胸痛: 肺血栓塞栓症(PE)
- 手足の冷感・激痛: 急性動脈閉塞
- 脳梗塞・心筋梗塞: 意識障害、麻痺、胸痛など
参考文献:Gameiro J. Nefrología. 2018/Hamadi R. Cureus. 2023
4Tスコアの使い方(新人でも迷わないコツ)

4つの「T」を順にチェック
- 血小板減少(Thrombocytopenia):50%↓を重視(HDでは30%↓でも疑いに)。
- タイミング(Timing):初回5–10日、再曝露は24時間以内も。
- 血栓/皮膚(Thrombosis):新規血栓、皮膚壊死、ボーラス後の急反応。
- 他原因(oTher):敗血症・DIC・薬剤・膜由来など。
合計:0–3点=低(ほぼ除外)、4–5点=中、6–8点=高。
中~高なら「ヘパリン中止→非ヘパリン抗凝固」を先に実行、HIT抗体の検査を行います。
参考文献:Lo GK. J Thromb Haemost. 2006/Cuker A. Blood. 2012/臨床検査. 2022
4TsスコアでHITを疑ったら
4TsスコアでHITを疑ったら速やかに免疫学的測定法でHIT抗体を測定します。
国内で保険適応なHITの免疫学的測定法には「化学発光免疫測定法」と「ラテックス凝集免疫比濁法」があり、いずれも感度が高く除外診断としては有用です。一方で特異度は高くないため、4Tsスコアなど臨床経過と併せて判断する必要があります。
検査の出し方(免疫学的測定→必要なら機能検査)
ここを押さえる
- 免疫学的検査:CLIA/ELISA/ラテックスは感度高い=陰性なら除外に有用(ただし偽陽性あり)。
- IgG特異ELISA:術後などで特異度↑が報告。
- 機能検査(SRAなど):陽性なら“病因抗体”の裏付け。ただし国内の実施は限定。臨床+免疫で先に対応。
HIT抗体の測定法として、抗体量を測定する免疫学的測定法と、抗体の血小板活性化能を測定する機能的測定法があります。
機能的測定法はHIT抗体に対する特異度が高いため、陽性の場合はほぼHITと診断できます。
一方、免疫学的測定法はHIT抗体に対する感度が高いため、陰性の場合はHITを否定できます。
参考文献:Warkentin TE. J Thromb Haemost. 2008/Vayne C. J Thromb Haemost. 2020/麻酔. 2024
免疫学的測定法
免疫学的測定法はPF4/ヘパリン複合体を抗原として抗PF4/ヘパリン抗体を検出する方法です。
透析患者さんでHIT Ⅱ型が疑われた場合、これは医療上の緊急事態であり、迅速かつ的確な対応が必要です。
最も重要なことは、「検査結果を待たず、臨床的な疑い(前回のサイン)が生じた時点ですぐに行動する」ことです。
透析患者でHITⅡ型を疑ったらどうすればいい?
すべてのヘパリンの即時中止
疑った時点(検査結果が出る前)で、患者さんに使用されているあらゆる種類のヘパリンを直ちに中止します。
- 透析時の抗凝固薬: 未分画ヘパリン、低分子ヘパリン(クレキサン、フラグミンなど)
- カテーテルロック: ヘパリンロック(ヘパ生)
- カテーテルの種類: ヘパリンコーティングされたカテーテル
- その他の投与: 点滴ラインのフラッシュ、動脈ラインの維持など、微量であってもすべて中止します。
代替抗凝固薬への切り替え(透析の実施)
透析を安全に行うため、ヘパリンとは作用機序が異なる代替の抗凝固薬に変更します。
- アルガトロバン(スロンノン®︎):
- HIT Ⅱ型に対して保険適用があり、第一選択となります。
- ヘパリンとは異なり、抗体を介さず直接トロンビン(血液凝固の中心的な酵素)を阻害します。
- ナファモスタットメシル酸塩(フサン®︎):
- 半減期が非常に短く(数分)、主に透析回路内でのみ作用し、透析膜で除去されます。
- 出血リスクが高い場合(血小板が極端に少ない時など)に特に有用です。
診断のための検査
ヘパリン中止と代替薬開始の判断と同時に、診断を確定させるための採血を行います。
- HIT抗体(PF4/ヘパリン複合体抗体)の測定: 免疫学的な検査(ELISA法など)で抗体の有無を確認します。
- 血小板数の継続的なモニタリング: 毎日血小板数を測定し、その推移を監視します。
全身の血栓症の評価
HIT Ⅱ型は強力な血栓傾向を引き起こします。回路やシャントだけでなく、全身の血栓症の有無を評価します。
- シャントの確認: スリル(血流の音)が弱まっていないか、閉塞していないか。
- 下肢の評価: 腫れ、痛み、熱感がないか(深部静脈血栓症:DVT)。
- 呼吸状態の確認: 突然の息切れ、胸痛がないか(肺血栓塞栓症:PE)。
- その他の症状: 四肢の冷感、麻痺、意識障害など(動脈閉塞、脳梗塞)。
薬剤の管理
- ワーファリンは急性期には投与禁忌:HIT Ⅱ型の急性期(血小板が減少している時期)にワーファリンを投与すると、一時的に血液がさらに固まりやすくなり、重篤な皮膚壊疽や静脈性下肢壊疽を引き起こすリスクがあるため禁忌です。
- 血小板輸血の原則禁止:血小板が減少しているため輸血したくなりますが、HIT Ⅱ型の場合は血小板を輸血すると、活性化の「燃料」を追加することになり、血栓症を劇的に悪化させる危険があるため、原則行いません(生命を脅かす大出血がある場合を除く)。
透析患者で「回路が詰まる」「血小板が急減した」などHIT Ⅱ型を疑うサインが出たら、
「まず、すべてのヘパリンを止め、アルガトロバンなどに変更する。それと同時に、診断のための採血を行う」
という対応が鉄則です。
参考文献:Cuker A. ほか. Blood Advances. 2018/臨牀透析. 2023
HIT Ⅱ型の治療
HIT Ⅱ型の治療は、非常に特殊であり、迅速な対応が求められます。
治療の最大の目的は、「血小板を増やすこと」ではなく、「血小板が活性化して起こる危険な血栓症(血の塊)を緊急に止めること」です。
これは「火事」に例えられます。治療は、検査結果(火事の原因調査)を待つのではなく、疑った時点(煙が出た時点)ですぐに開始します。
【最優先】原因の除去(火元を断つ)
まず、原因となっている「火種」をすべて取り除きます。
- すべてのヘパリンを直ちに中止する
- 透析や点滴で使っている未分画ヘパリン、低分子ヘパリン(クレキサン®、フラグミン®など)
- カテーテルが詰まらないように使う少量のヘパリン(ヘパリンロック)
- ヘパリンがコーティングされている医療機器
- 疑わしいものは、微量であってもすべて中止します。
【最重要】血栓の治療(延焼を防ぐ)
ヘパリン(火種)を止めても、体内にできてしまった「抗体」(火の勢い)はすぐには消えません。この抗体が血栓を作り続けるのを防ぐ必要があります。
- ヘパリン以外の抗凝固薬(血液サラサラ薬)を投与する
- ヘパリンとは全く異なる仕組みで血を固まりにくくする薬に切り替えます。
- 第一選択:アルガトロバン(商品名:スロンノン®、ノバスタン®)
- HIT Ⅱ型治療の保険適用があり、最も一般的に使われる注射薬です。
- その他の選択肢:フォンダパリヌクス(商品T名:アリクストラ®)など。
【透析患者さんの場合】
透析を安全に行うために、ヘパリンの代わりにアルガトロバンや、半減期が極めて短いナファモスタットメシル酸塩(フサン®)などを使用して透析を行います。
【同時並行】診断の確定(現場検証)
治療(1と2)を開始すると同時に、本当にHIT Ⅱ型かどうかを確定させるための検査(採血)を行います。
- HIT抗体検査(PF4/ヘパリン複合体抗体)
- 原因となっている抗体が血液中に存在するかを調べます。
- 血小板数のモニタリング
- 毎日血小板数を測定し、治療によって血小板が回復傾向にあるかを確認します。
治療における最大の注意点(やってはいけないこと)
HIT Ⅱ型の治療には、通常の血小板減少症とは異なる「禁忌(きんき)」があります。これを間違うと、命に関わります。
血小板輸血は、原則「禁忌」
血小板が減っているため輸血したくなりますが、これは絶対にやってはいけません。
- 理由:新しく輸血された血小板は、HIT抗体にとっての「新しい燃料」になってしまいます。
- 結果:抗体が新しい血小板に結合し、さらに活性化させます。これは火事に油を注ぐのと同じで、血栓症を劇的に悪化させ、死に至る危険があります。
- 例外:生命を脅かすような大出血が起きており、他に手段がない場合のみ、例外的に検討されます。
急性期に「ワーファリン」を単独で開始してはいけない
ワーファリンも血液をサラサラにする薬ですが、HIT Ⅱ型が疑われる急性期に単独で使うことは禁忌です。
- 理由:ワーファリンは、飲み始めの数日間、一時的に「血液を固まらせる力」が強くなるという特徴があります。
- 結果:HIT Ⅱ型の強力な血栓傾向と合わさることで、**重篤な皮膚壊疽(ひふえそ)**や四肢の壊疽を引き起こす危険があります。
- 正しい使い方:もしワーファリンが必要な場合でも、必ずアルガトロバンなどの注射薬で血栓の勢いを十分に抑え込み、かつ血小板数が回復してから、慎重に切り替えていきます。
治療のまとめ
HIT Ⅱ型の治療は、
- 疑ったら即、全ヘパリン中止
- すぐに代替抗凝固薬(アルガトロバンなど)を開始
- 血小板輸血は原則禁忌
という3点が、命を救い、重い後遺症を防ぐために最も重要です。
アルガトロバンの使い方
薬理と利点
- 直接トロンビン阻害薬。肝代謝・短半減期(約35–45分)でESRDでも扱いやすい。
透析でのアルガトロバンの使い方
- 開始10 mg静注 → 20–25 mg/時持続。APTT 1.5–2.5倍を目標に5–40 mg/時で微調整。
- モニタ:2–3時間後と終了時にAPTT。穿刺後止血や回路凝血も確認。
- 注意:肝障害は低用量から。急性期のワルファリン単独開始はNG。
参考文献:Murray PT. ほか. Kidney International. 2004/透析会誌. 2023(VAIVTでの運用)
ナファモスタット・RCA・無抗凝固の位置づけ
ナファモスタット
- 超短半減期(5–8分)で全身抗凝固を最小化。20–40 mg/時が一例。
- 膜への吸着・高K・アレルギーに注意。
RCA(局所クエン酸)・無抗凝固
- RCAはCRRTで第一選択級。iHDでもプロトコル整備で導入可能(低Caや代謝性アルカローシスに注意)。
- 無抗凝固は出血リスク極高や短時間セッションの暫定策。
参考文献:Ann Intensive Care. 2021(iHDでのRCA)/臨牀透析. 2023
関連:ヘパリンの基礎をおさらい
HITの理解にはヘパリンの作用機序も押さえておくと整理しやすいです(ATⅢ・トロンビン・Xaの関係)。
参考文献:上記内部リンクを参照
よくある質問(FAQ)
透析でHITを疑う一番のサインは?
回路の白色凝血+血小板の相対低下(ベースから30–50%)です。非連日HDでは低下が小さく見えるため連続で追います。
4Tスコアは何点から治療を始めますか?
中等度(4–5点)以上なら、検査結果を待たずにヘパリン中止→非ヘパリン抗凝固へ切り替えます。
アルガトロバンの目標APTTは?
目安は1.5–2.5倍です。開始10 mg → 20–25 mg/時で入れて、2–3時間後と終了時にAPTTを確認し次回量を調整します。
LMWHに替えれば安全ですか?
いいえ。LMWHも交差反応があるため、疑いの時点でUFH/LMWHともに中止します。
ヘパリンフラッシュやロックは少量ならOK?
不可です。少量でも再活性化のリスクがあり、ロック液も非ヘパリンへ置き換えます。
