こんにちは、臨床工学技士の秋元です。
透析患者さんは腎性貧血によって貧血状態に非常になりやすいです。
そのため、透析患者さんの大半には貧血を改善するエリスロポエチン製剤(エポエチンアルファなど)が使用されています。
しかし、その量は様々で、どういう風に使っているのか、知らない人も多いと思います。
日本透析医学会より出された「慢性腎臓病患者における腎性貧血治療のガイドライン(2015年版)」による
透析患者の維持すべきHbの目標値は、週初めの透析前の採血で10g/dL以上、12g/dL未満とされています。
この範囲内にHb値を維持できるようにESA剤を調整することが腎性貧血の治療にのメインです。
— 秋元@臨床工学技士 (@akimotoME) May 4, 2021
上記のツイートのとおり、慢性腎臓病患者における腎性貧血の治療は、基本はESA剤の投与量を調整することです。
この内容を深掘りしつつ、本記事では、日本透析医学会から出されている「慢性腎臓病患者における腎性貧血治療のガイドライン(2015年版)」を参考に、貧血を改善する薬の使い方を詳しく紹介します。
目次
透析患者の腎性貧血に対するエリスロポエチン製剤(エポエチンアルファなど)の使い方
日本透析医学会から出されている「慢性腎臓病患者における腎性貧血治療のガイドライン(2015年版)」を参考にしています。
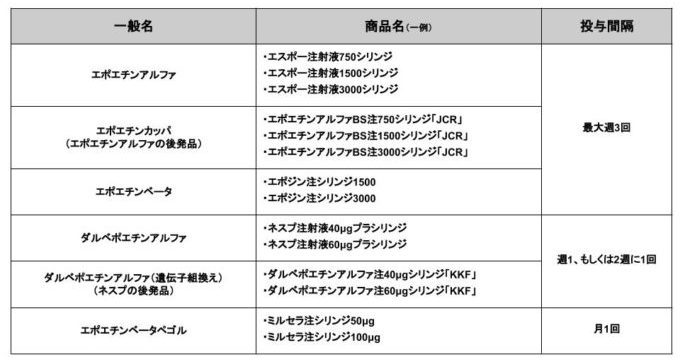
なお、エリスロポエチン(エポエチンアルファ、エポエチンベータ)とその関連物質(ダルベポエチンアルファ、エポエチンベータペゴルなど)を総称して、ESA(赤血球造血刺激因子製剤)と呼びます。
エリスロポエチン製剤とは
そもそもエリスロポエチン(EPO)とは、主に腎臓でつくられる赤血球産生を促進する造血ホルモンです。
1985年に、このエリスロポエチン(EPO)遺伝子がクローニングされ、エリスロポエチン製剤(rHuEPO製剤:recombinant human erythropoietin)が生産可能になりました。そして、世界各地で腎性貧血の治療に使われました。
このときにつくられたエリスロポエチン製剤は、遺伝子工学によってエポエチンアルファとエポエチンベータの2種類がつくられています。
その後、エポエチンアルファに糖鎖を2本付け加えたダルベポエチンアルファや、エポエチンベータにポリエチレングリコールを付け加えたエポエチンベータペゴルが開発されました。これらによって半減期が長くなりました。ですので、現在日本で臨床使用されているエリスロポエチン製剤は、エポエチンアルファ、エポエチンベータ、ダルベポエチンアルファ、エポエチンベータペゴルの4種類です。
エリスロポエチン(エポエチンアルファ、エポエチンベータ)とその関連物質(ダルベポエチンアルファ、エポエチンベータペゴルなど)を総称して、ESA(赤血球造血刺激因子製剤)と呼びます。
透析患者の腎性貧血に対するESAの種類

現在わが国では、6種類のESA(赤血球造血刺激因子製剤)が使われています。
維持するべき目標のHb(ヘモグロビン)の値

出典:日本透析医学会、慢性腎臓病患者における腎性貧血治療のガイドライン(2015)
日本透析医学会より出された「慢性腎臓病患者における腎性貧血治療のガイドライン(2015年版)」によると、透析患者の維持すべきHbの目標値は、週初め(透析中2日後)の透析前の採血で10g/dL以上、12g/dL未満とされています。
理由としては、Hbが10~12g/dLでもっとも生存率が良かったからです。
この範囲内にHb値が維持できるようにESA(赤血球造血刺激因子製剤)を調整することが腎性貧血の治療に対してはメインとなります。
あまりにHb値を上げすぎると、脳梗塞や心筋梗塞などの血管合併症を増加させるといわれています。
ただし、実際の診療においては、個々の症例の病態に応じて、上記の数値を参考に目標Hb値を設定して診療するといった柔軟な対応も、併せてガイドラインに示されています。
日本におけるRCT(ランダム化比較試験)であるA21試験で、ESAでHbターゲットを12g/dL程度にすると、虚血性心疾患が優位に増えることが報告されています1)。ですので、心血管イベントの既往のある患者さんでは注意する必要があります。
特に、以下の2つを守らないと、脳梗塞が増えることが示唆されています。
- 週に0.5g/dLを超えるスピードでHbを上げないようにする。
- 13g/dLを超えたらESA剤を減量する。
エリスロポエチンやネスプなどのESAの使い方

ESAは、腎性貧血と診断され、何度かの採血結果でもHb値が10g/dL未満となった時点で投与を開始します。
具体的には、Hbの値が10g/dLを切りそうになったらESA(赤血球造血刺激因子製剤)を増量、あるいは開始します。
逆にHbの値が12g/dLを超えそうになったらESA(赤血球造血刺激因子製剤)を減量、あるいは中止します。
エスポー®、エポエチンアルファ®、エポジン®の使い方
基本的にエスポー®、エポエチンアルファ®、エポジン®は、1回1500単位、週3回投与から開始します。
それでもHb値が上がらない場合は、1回3000単位まで増量し、最大で1回3000単位を週3回で投与します。目標値に到達したら、それまでの投与量の1/3~1/2にへらして維持量とします。
ネスプ®、ダルベポエチンアルファ®の使い方
基本的にネスプ®、ダルベポエチンアルファ®は、週に1回、もしくは2週に1回投与します。
透析導入時より投与する場合は、初回投与量として週1回20μgから始めます。
エポエチンアルファ®などからの切り替えの場合は、それまでのエポエチンアルファ®などの投与量に応じて15~60μgを週に1回投与し、維持用量としては30~120μgを週1回、または2週に1回投与します。ちなみに、1回の最大投与量は180μgです。
エスポー®、エポエチンアルファ®、エポジン®とネスプ®、ダルベポエチンアルファ®の換算は下記の表を参考にしてください。
| エスポー®、エポエチンアルファ®、エポジン® | ネスプ®、ダルベポエチンアルファ® |
|---|---|
| 週あたりの投与量(単位) | 週あたりの投与量(μg) |
| 3000未満 | 10 |
| 3000~3750 | 15 |
| 3750~5250 | 20 |
| 5250~7500 | 30 |
| 7500~9000 | 40 |
このように、週あたりの投与量から、上記の表にあてはめてネスプ®やダルベポエチンアルファ®の投与量は決めます。
ミルセラ®の使い方
エポエチンアルファ®などから切り替えて使用する場合、ミルセラ®は、4週に1回100μgまたは150μg投与します。
維持用量としては、4週に1回25~250μgを投与します。
鉄の補充
上記までで説明したESA(赤血球造血刺激因子製剤)を投与しても、貧血が改善しないことがあります。
貧血が改善しない原因はさまざまですが、もっとも多い原因は鉄欠乏性貧血です。
そこで、採血によって鉄の評価をおこない、必要があれば鉄の補充をおこないます。
鉄の評価
![]()
出典:日本透析医学会、慢性腎臓病患者における腎性貧血治療のガイドライン(2015)
- 血清フェリチン値
- トランスフェリン飽和度(TSAT)
「慢性腎臓病患者における腎性貧血治療のガイドライン(2015年版)」では、鉄代謝の指標として血清フェリチン値とトランスフェリン飽和度(TSAT)を用いることが推奨されています。
血清鉄は、鉄欠乏や鉄過剰の指標になりますが、必ずしても生体内の鉄量を反映するとは限りません。
透析患者さんに限らず、鉄欠乏状態を反映する最も重要といっても過言ではない血清フェリチンについては下記の記事で解説しています。
 フェリチンとは?基準値についてわかりやすく解説【鉄貯蔵・炎症・腫瘍マーカー】
フェリチンとは?基準値についてわかりやすく解説【鉄貯蔵・炎症・腫瘍マーカー】
鉄の補充療法の開始



出典:日本透析医学会、慢性腎臓病患者における腎性貧血治療のガイドライン(2015)
鉄補充療法の開始基準:目標Hb値を維持できない場合で、以下の1.~3.のいずれかの場合、鉄補充療法を開始します。
- ESA製剤も鉄剤も投与されてなく、目標Hb値を維持できない患者において、血清フェリチン値<50ng/mL未満の場合
- ESAを投与下で目標Hb値を維持できない患者において、血清フェリチン値<100ng/mL かつ TSAT<20%の場合
- ESA投与下で目標Hb値が維持できない患者において、鉄利用率を低下させる病態(炎症性疾患や悪性腫瘍など)が認められない場合で、血清フェリチン値<100ng/mL または TSAT<20%の場合
上記3に、鉄利用率を低下させる病態(炎症性疾患や悪性腫瘍など)が認められない場合で、血清フェリチン値<100ng/mL または TSAT<20%の場合とあります。
これは鉄利用率を低下させる病態(炎症性疾患や悪性腫瘍など)が考えられる場合には安易に鉄の投与をしないようにということです。
血清フェリチンが100 ng/mL以上でTSATが20%未満の場合には、炎症や悪性腫瘍などによって血清フェリチンが鉄の貯蔵量を反映していないことが予想されます。このようなときは、鉄の利用率が低下しているため、不適切な鉄の補充により鉄過剰を招く危険性があるため、鉄投与の可否を慎重に検討する必要があります。
鉄の補充療法の中止
![]()
出典:日本透析医学会、慢性腎臓病患者における腎性貧血治療のガイドライン(2015)
鉄補充療法の中止基準:血清フェリチン値が300ng/mL以上となる鉄補充療法は推奨されていません。
フェリチンを投与している場合、血清フェリチンやトランスフェリン飽和度(TSAT)を必ずチェックしながら、鉄過剰症にならないように注意します。
慢性腎臓病患者さんに対する鉄の過剰投与は、感染症、心不全、動脈硬化などのリスクを増加させるので、貧血は改善しても生命予後はむしろ悪化させてしまいます。
鉄剤が必要?
TSATが20%以上、かつフェリチンが100ng/ml以上であれば、鉄は十分に存在するので、鉄剤は不要です。
鉄剤の投与方法
鉄剤の投与には経口投与と静脈内投与があります。一般的には経口投与が原則ですが、透析患者さんの場合、経口薬の種類が多かったり、胃腸障害がおおいため、鉄剤は静脈内投与が一般的です。
ただし、経口鉄剤を使用することも可能です。また、静注の鉄と比べ、経口の鉄は酸化ストレスの亢進を起こすことは少ないと考えられています。
しかし、鉄剤の内服で悪化する潰瘍性大腸炎などの消化管疾患を合併していたり、胃腸障害などの副作用があったり、出血時など鉄の補給が内服で間に合わない場合は静注鉄剤を選択します。
静注鉄剤の投与量は、鉄40mgを週1回、もしくは2週に1回、透析終了時に透析回路返血側から投与します。13回を1クールとし、血清フェリチンが300ng/mL以上にならないように投与します。
というわけで今回は以上です。
<注意事項> 本ブログに掲載されている情報の正確性については万全を期しておりますが、掲載された情報に基づく判断については利用者の責任のもとに行うこととし、本ブログの管理人は一切責任を負わないものとします。 本ブログは、予告なしに内容が変わる(変更・削除等)ことがあります。


